Коммерческая и некоммерческая медицина
Отдельные ростки некоммерческого сектора здравоохранения возникли уже в период раннего средневековья. Отдельные лечебные учреждения, больницы и госпитали находились под эгидой церкви и существовали на доходы от пожертвований частных лиц. Впоследствии к финансированию медицинских учреждений стали подключаться государственные и муниципальные власти. Из центральных и местных бюджетов выделялись существенные суммы на нужды медицинского образования, вакцинации, здравоохранения, научных исследований. К началу ХХ в. во многих странах действовал развитой сектор некоммерческого здравоохранения. Стало казаться, что время частной медицины прошло и ей на смену пришла государственная, некоммерческая медицина. В целом ряде государств социалистического лагеря после второй мировой войны была выстроена система здравоохранения, в которой не было места медицинскому бизнесу.
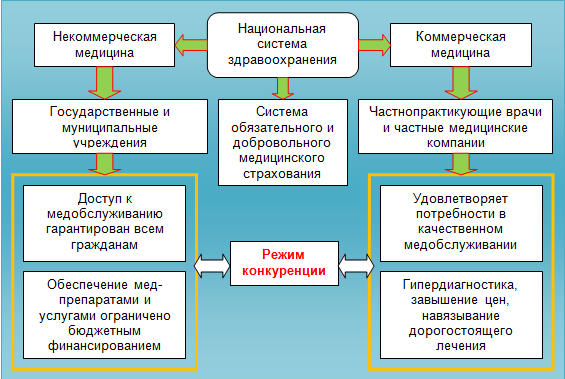
Идеологи некоммерческой медицины указывали на недостатки частного здравоохранения, которые, по их мнению, подрывали сами основы лечебного дела. В частности, указывалось, что коммерческий интерес врача ограничивал доступ к качественным медицинским услугам малоимущих граждан, приводил к навязыванию дорогостоящего лечения и лекарственных препаратов, нарушению медицинской этики и клятвы Гиппократа (см. рис.1.2).
Ликвидировать эти недостатки и злоупотребления была призвана государственная медицина, в которой сам коммерческий интерес и предпринимательская инициатива врача изначально исключались организационными и административными мерами.
Многолетний опыт функционирования системы здравоохранения, основанной только на государственной и муниципальной форме собственности лечебных учреждений, показал, что некоторые недостатки частной медицины действительно удается нейтрализовать. Однако в государственном здравоохранении начинают разрастаться и принимать гипертрофированные формы пороки иного характера – безынициативность, халатность, падение врачебной дисциплины, ненадлежащее отношение к своим обязанностям и пациентам. В условиях хронического недофинансирования государственная система здравоохранения страдает от дефицита лекарственных препаратов, нехватки среднего и младшего медицинского персонала, недостатка клиник и больниц.
Подобные условия в медицинской отрасли порождают «внутреннее предпринимательство» медицинских работников, которое носит латентный и незаконный характер. Система скрытых поборов и подношений дезорганизует работу медицинских учреждений, делает ее де-факто платной и неэффективной.
Нельзя также оставлять в стороне вопрос о платежеспособности как населения в целом, так и отдельных групп людей, страдающих теми или иными заболеваниями. В условиях низких душевых доходов населения стимулы для развития частной медицины в значительной степени снижены. Потенциальные пациенты не в состоянии оплачивать дорогостоящие операции, диагностику и услуги высокопрофессиональных специалистов. В то же время системы обязательного и добровольного медицинского страхования при недостаточных отчислениях в соответствующие бюджеты юридических и физических лиц также функционируют неудовлетворительно.
Аналогичным образом проблемы государственного и частного финансирования касаются всей медицинской инфраструктуры – аптечного и фармакологического бизнеса, образования и рынков труда медработников, системы обеспечения лекарственными препаратами инвалидов и людей преклонного возраста. Бюджетные ограничения вынуждают государство сводить к известному минимуму перечень предоставляемых бесплатных и льготных препаратов для всех категорий граждан. А это означает, что больные получают более дешевые и менее эффективные процедуры и препараты, чем могли бы получить за наличные деньги.
Иными словами, некоммерческая медицина почти в полной мере ориентирована на государство и на средства государственного бюджета, которые всегда ограничены. Отсутствие достаточного платежеспособного спроса негативно влияет на фармакологическую отрасль, требующую значительных инвестиций в исследования и разработки новых лекарственных препаратов. Снижается также рентабельность функционирования аптечного бизнеса. Как следствие, национальные производители лекарственных средств утрачивают конкурентоспособность, а их место занимают иностранные компании. В таком ракурсе данный вопрос переходит в плоскость обеспечения национальной безопасности.
Ключом к решению проблемы формирования качественной системы здравоохранения является многообразие форм собственности, организации медицинских институтов и деятельности врачей. Практика функционирования медицинской отрасли во многих странах мира свидетельствует, что в наибольшей степени потребностям населения отвечает та система здравоохранения, которая прочно стоит на двух ногах – как на государственной, так и на частной медицине, которые гармонично дополняют друг друга. Конкуренция между этими двумя сегментами здравоохранения помогает выявлять наиболее жизнеспособные и передовые формы организации медицинской деятельности, определять перспективные и приоритетные направления развития отрасли.